

作为一个具有高成长性、高壁垒的双高赛道,眼科行业一直以来被誉为资本市场的“黄金赛道”。
近年来,随着人口老龄化进程加快、生活方式变化、电子产品的普及等,眼部疾病的发病率及用药需求均在不断提升,带来的是眼科药物市场的快速增长。与此同时,眼科疾病高度细分、专业性较强,很多眼病的病理机制不够明确,也导致眼科用药技术壁垒高,新药研发难度较大。
眼科药物技术的迭代与发展对于全民眼健康的整体水平提升具有重要意义。新型眼科药物的研发致力于更长效的治疗效果,替代疗效欠佳的传统药物,并为缺乏药物治疗的眼疾带来创新治疗手段。
然而在我国,由于对许多眼科疾病发病机制的认知相对滞后,加上患者对眼科疾病的认知和重视程度有限,我国眼科药物市场起步较晚,目前以仿制药和license-in为主,自主研发的创新药不多。通过仿制和License-in能够迅速缩短药物的研发周期,快速将药物推向市场,并降低药物研发的风险。但这也是造成市场药物同质化问题的根源。
可以说,眼科创新药的自主研发是一条更难走的路。基于此,我们对眼科创新药物进行盘点。随着创新药适应症的不断拓展,未来眼科药物市场还将进一步放量,在确定的市场需求之下,谁将率先抢占市场先机?
12款新药获批,融资超20亿,眼科创新药正在狂奔
当前,全球眼科市场整体呈现出稳定增长、集中度较高的特点。数据显示,2023年,全球眼科创新药市场规模在2023年估计达到了37.82亿美元,并预计从2024年到2030年将以8.34%的复合年增长率增长,到2030年将达到66.06亿美元。
2023年,FDA 发布了2项相关指南,用以指导产业在眼科药物开发过程中的药品质量/CMC和临床研究工作。指南的发布也带来了眼科药物的一系列突破性进展。
其中,2023年10月,FDA为了更好地指导眼科药物开发,发布了《局部眼科用药质量考量要点》的指南草案。指南重点讨论了用于眼内和眼周局部给药的眼科药品(即溶液、混悬液、乳剂、凝胶、软膏和乳膏)的质量注意事项;2023年2月,FDA 发布了《新生血管性老年黄斑变性:开发治疗药物》,旨在向申办方提供有关资格标准、试验设计的考虑因素和疗效终点的建议,以提高治疗nAMD的药物临床试验的数据质量和药物开发项目的效率。
2023年,FDA批准了12款新型眼科药物上市,药物类型包含抗VEGF药物、双抗药物、补体药物、小分子药物等,适应症涉及年龄相关性黄斑变性 (AMD)、由AMD引发的地图样萎缩(GA)、干眼症、老花眼、散瞳等。
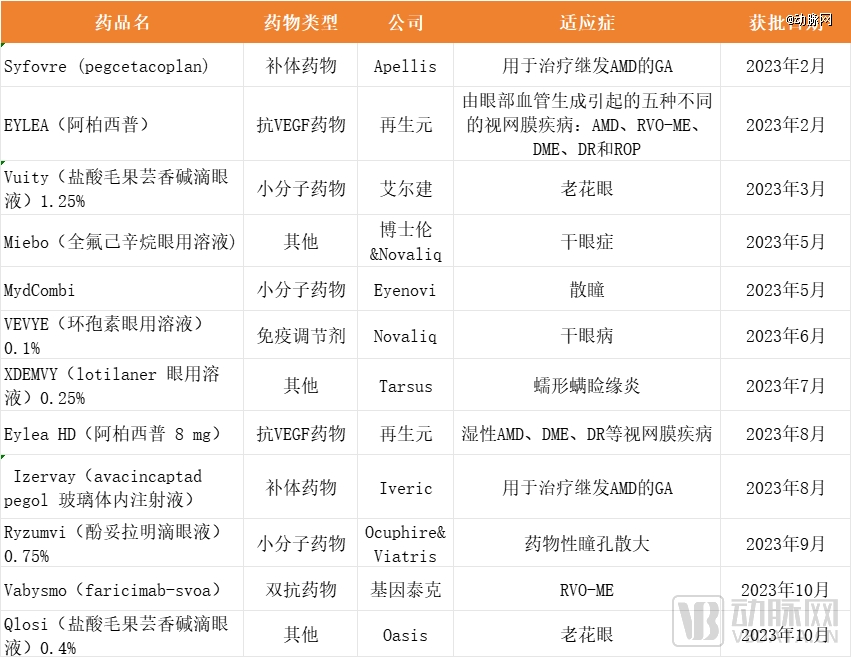
2023年,FDA批准了12款新型眼科药物
在国内,眼科创新药也一直是资本重点关注的领域。我国目前有4亿患者饱受各类眼部疾病困扰,而随着社会老龄化程度的加深和现代人生活方式的改变,我国眼科疾病负担将会越发凸显,市场空间增长潜力大。
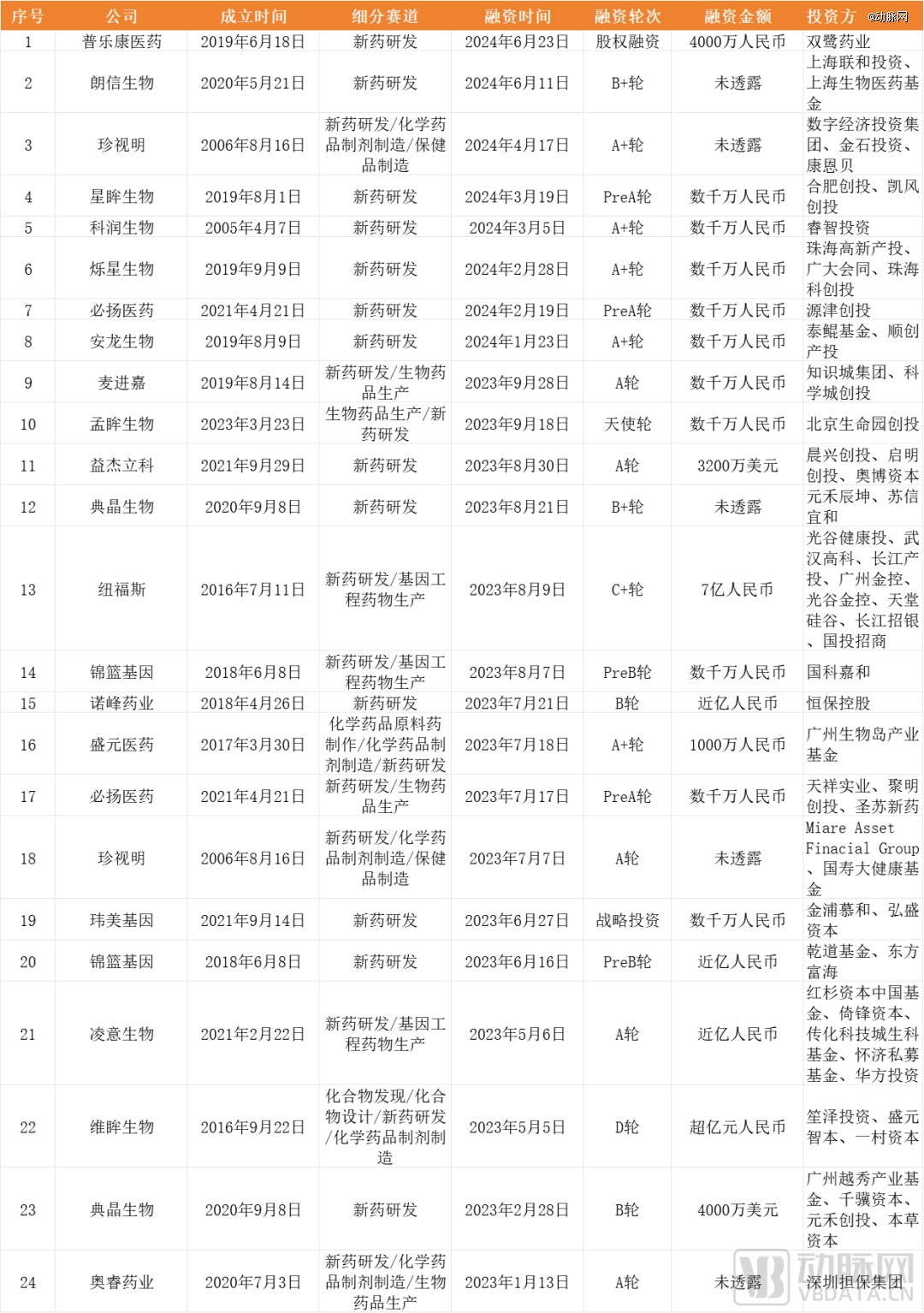
2023年1月至今,国内眼科创新药融资事件(不完全统计)
据不完全统计,从2023年至今(数据统计至2024年8月30日),我国眼科创新药领域共有21家企业发生了24起融资事件,总融资金额超过20亿人民币。
在巨大的市场需求下,尽管投融资大环境不算乐观,仍有不少眼科创新药企业顺利融到资金,为公司推动管线研发和未来发展注入新鲜血液。
抗VEGF、基因疗法、补体药物……眼科药物机制创新不断
当前,眼科创新药物市场正迎来快速增长,特别是在几个关键疾病领域。
其中,年龄相关性黄斑变性(AMD)由于其与老龄化人口的直接关联,已成为增长潜力*的领域之一。糖尿病性黄斑水肿(DME)因糖尿病患者数量的增加亦成为重要的治疗领域。青光眼作为全球主要的不可逆性致盲眼病,其治疗市场随着患病率的上升而扩大。干眼症(DED)的发病率在数字化时代背景下不断上升,由于长时间使用电子屏幕导致的眼睛干涩问题日益普遍,对治疗药物的需求持续增长。近视控制药物的需求也在上升,尤其是在东亚地区,近视患者数量庞大。
此外,眼部炎症和感染的治疗市场同样受到人口老龄化和生活方式变化的推动,发病率的增加带来了对新治疗方法的需求。
基于眼科疾病细分种类多且复杂,眼科领域的创新药物研究致力于通过多种作用机制实现创新,以期为患者提供更有效和耐受性更好的治疗方案。
其中,抗血管内皮生长因子(VEGF)药物在治疗新生血管性眼病方面取得了显著进展,通过抑制异常血管的生长来改善视力;补体C5蛋白抑制剂如Lzervay通过降低补体系统的活性,为地图样萎缩(GA)等眼底疾病提供了新的治疗选择。双特异性抗体,如法瑞西单抗,通过同时作用于VEGF和Ang-2两条通路,为眼底血管性疾病患者带来了更为有效的治疗手段,等等。
在遗传性眼科疾病的治疗上,基因治疗技术正展现出巨大潜力,通过替换或修复缺陷基因来治疗如Leber遗传性视神经病变和色素性视网膜炎等疾病。
低浓度阿托品则被证实能有效延缓近视的进展,为控制近视提供了新的策略。同时,针对开角型青光眼的治疗,新药如VVN539通过双靶点机制降低眼压,为患者提供了新的治疗选择。
● 抗VEGF药物:四款产品在国内上市,已上市产品收益颇丰
常见的新生血管性眼病主要有湿性年龄相关性黄斑变性(wet-AMD)、糖尿病视网膜病变(DR)、糖尿病黄斑水肿(DME)和视网膜静脉阻塞(RVO)。由于抗VEGF药物能有效抑制新生血管的形成并促进已有的新生血管消退,已成为治疗眼底血管疾病的主要手段。
抗VEGF药物在眼科治疗领域具有革命性的意义,它们通过多种机制发挥作用,以治疗各种眼底疾病。首先,这些药物能够抑制VEGF的活性,从而阻止病理性血管的生成,这是治疗湿性AMD和DME等眼病的关键。其次,通过降低血管的通透性,减少血浆蛋白和液体从血管中渗漏到视网膜,有效减轻黄斑水肿。此外,抗VEGF药物还能促进已有异常血管的消退,进一步改善视网膜的病理状态。
在提高视力方面,抗VEGF药物通过上述作用机制,有助于延缓疾病进展,甚至在某些情况下提高视力。随着研究的深入,新一代的双特异性抗体药物能够同时靶向VEGF-A和Ang-2,提供更全面的治疗效果。同时,口服抗VEGF药物的研发也在进行中,这将极大地提高患者的依从性和生活质量。
尽管抗VEGF药物在临床上已经取得了显著的疗效,但仍存在一些挑战,如注射频率高、潜在的全身副作用和药物不应答等问题。为了克服这些限制,科学家们正在不断探索新的药物形式和给药方式,旨在为眼科疾病患者提供更有效、更安全的治疗选择。
目前,全球已有雷珠单抗、阿柏西普、康柏西普和布西珠单抗、法瑞西单抗5款眼用抗VEGF药物获批上市。其中,雷珠单抗、康柏西普、阿柏西普和法瑞西单抗四款药物已经在中国获批上市。
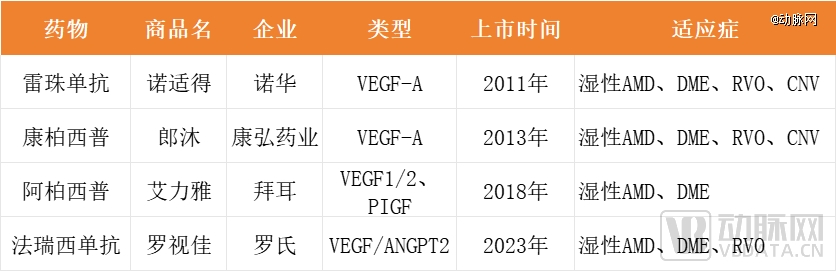
国内获批的抗VEGF药物
罗氏与诺华联合开发的雷珠单抗最早获批,于2006年获FDA批准上市,是*抗VEGF眼用生物药,其显著的疗效也使得抗VEGF药物在眼科治疗领域声名鹊起。2011年,该产品登陆中国市场。凭借先发优势,雷珠单抗销量一路攀升,2014年达到峰值,超过43亿美元。
阿柏西普是由再生元与拜耳共同研发的全球*完全人源化的融合蛋白。虽然比雷珠单抗晚上市约5年,但阿柏西普*的疗法及亲民的价格,短时间内就奠定了其全球AMD领域的*优势地位。阿柏西普上市*年销售额就达到了8.38亿美元;2022年,阿柏西普销售额为96.47亿美元,是全球销售额最高的抗VEGF眼科药物。
康柏西普是中国企业康弘药业自主研发的一款抗VEGF受体与人免疫球蛋白Fc段基因重组的融合蛋白,作为国内*国产VEGF单抗,打破了高价进口药对中国眼科市场的垄断,成为当时中国创新药的标志性产品之一。
与雷珠单抗不同,康柏西普的活性蛋白是新一代抗VEGF融合蛋白,结构上为100%人源化,能有效地结合VEGF-A、VEGF-B、PIGF等多个病理性新生血管相关的靶点,具有更佳的治疗效果、更少的注射次数以及更好的药物依从性。自2013年在国内获批以来,康柏西普凭借先发和性价比优势迅速实现销售额上涨。2023年,康柏西普实现营收19.36亿元,同比增长41.73%,占总营收的比例高达48.93%。
布罗鲁珠单抗是诺华研发的一款人源化单链抗体片段(scFv),分子量为26kDa,具有体积小、组织渗透性强、对VEGF-A异构体有强大抑制作用及高度亲和力。该产品是*可以间隔3个月给药的抗VEGF药物,于2019年10月获FDA批准上市。据EvaluatePharma预测,该产品到2024年全球销售额有望达到13.2亿美元。
罗氏的法瑞西单抗是*针对眼科疾病获批的双抗,不仅靶向VEGF-A,还同时靶向Ang-2。这种双通路的作用机制使得法瑞西单抗在治疗眼底疾病时,除了抑制新生血管生成,还能增强血管稳定性,从而提升治疗效果。
在国内,巨大的市场空间也使得国内企业纷纷瞄准这一潜力领域。国内药企中,齐鲁是细分领域的重要布局者。2022年4月,齐鲁制药提交了阿柏西普生物类似药QL1207的上市申请;2023年1月,齐鲁制药提交的雷珠单抗生物类似药QL1205的上市申请获受理。
除此之外,在阿柏西普生物类似药中,博安生物的LY09004、迈威生物的9MW0813也进入临床3期。一旦批准上市,国内眼科抗VEGF生物药领域将进入创新药和仿制药混战的局面,市场竞争将逐步加剧。
在抗VEGF创新药赛道上,目前国内还是一片蓝海,药品研发速度以及创新性和差异化,必将成为未来脱颖而出的关键。
● 基因疗法:眼科AVV基因疗法黄金赛道,国内超20家企业布局
基因疗法是眼科疾病的理想候选对象,在眼科治疗中展现出巨大优势。一方面,眼睛是免疫特权空间,血-眼屏障使得眼睛与免疫系统相对独立,基因疗法可以减少治疗引起的免疫反应风险。另一方面,由于许多眼部疾病是由于单个或多个基因的缺陷造成的,很多遗传性眼科疾病的突变已经被精准识别,为基因疗法开发提供了众多的靶点选择。基因疗法旨在通过一次性治疗实现长期效果,减轻患者长期用药的负担。
优势之外,基因疗法在眼科治疗中也面临挑战,包括基因递送效率、长期安全性、制造成本、监管和伦理问题等等。未来随着科学研究的深入和技术的不断进步,这些挑战有望被逐步克服,从而使得基因疗法在未来眼科治疗中发挥更大的作用。
目前全球共有137款基因治疗药物处于研发阶段,大多数处于临床开发阶段的基因疗法都集中在最常见的遗传性眼科疾病上,如色素性视网膜炎、脉络膜血症、Leber遗传性视神经病变、Leber先天性黑蒙(LCA)、色盲和X连锁视网膜色素变性(XLRS)等。
2017年12月,全球*眼科基因疗法Luxturna在美国获批上市,掀起了眼科基因疗法的热潮。相对其他器官而言,眼睛体积较小,只需要低剂量的药物就可以达到治疗效果,而且具有免疫豁免、系统风险低等优势,成为各方药企率先布局的一大领域。
目前国内聚焦眼科AVV基因疗法,已有超20家企业在布局,其中不少在研新药已经进入临床试验阶段,将为遗传性眼病的治疗带来新希望。包括纽福斯生物、朗信生物、嘉因生物、天泽云泰、康弘药业、中因科技、辉大基因、安龙生物、金唯科、本导基因、九天生物、方拓生物、鼎新基因、凌意生物、极目生物、星眸生物、目镜生物、纽伦捷生物、领诺医药、埃微路新、南京贝思奥、瑞风生物、因诺惟康等众多创新药企积极布局,其中不少在研药物已经进入临床试验。
纽福斯生物是国内在眼科基因疗法领域走在前列的企业,其核心管线NFS-01旨在治疗ND4突变引起的Leber遗传性视神经病变(LHON)。2022年1月,NFS-01通过FDA IND申请,是*获得FDA临床试验许可的国产眼科基因治疗药物。目前纽福斯生物已经建立了13条管线,涵盖遗传性视神经病变、视神经损伤疾病、遗传性视神经萎缩、血管性视网膜病变等四大领域。
● 补体药物:干性AMD治疗的中坚力量,能否开启下一波热潮?
近两年,补体药物临床开发不断取得积极进展,一些罕见病患者已经充分从中受益。在罕见病之外,补体药物在眼科等常见病的开发应用逐渐活跃起来。
在眼科创新药物研发中,补体药物的作用机制主要涉及调节补体系统的活性,以减轻补体介导的炎症反应和病理过程。补体系统是人体免疫系统的一部分,参与了多种疾病的发生和发展,包括眼科疾病如年龄相关性黄斑变性(AMD)。在AMD的发病机制中,补体系统的异常活化被认为是一个重要的因素,它可以通过形成膜攻击复合物(MAC)导致细胞损伤,以及通过促进炎症反应来加剧疾病的进展。
补体药物通过靶向补体系统的特定成分,如C3、C5或补体调节蛋白,来抑制补体系统的过度激活。例如,IBI302(Efdamrofusp Alfa)是一种抗VEGF-补体双靶点药物,它能够同时抑制VEGF介导的信号通路和减轻补体活化介导的炎症反应。IBI302的N端能够与VEGF家族结合,阻断VEGF介导的信号通路,从而抑制血管新生,改善血管渗透性,减少血管渗漏;C端能够通过特异性结合C3b和C4b,抑制补体经典途径和旁路途经的激活。这种双靶点作用机制旨在提供更全面的治疗效果,改善视力,减少视网膜水肿,并可能对黄斑萎缩及纤维化有潜在的改善作用。
此外,补体药物的研发还包括其他策略,如使用补体因子H的生物大分子药物GEM103,它通过恢复AMD患者眼内适当的替代途径调节来发挥作用。还有针对补体因子C5的生物大分子药物Avacincaptad pegol (ACP),它是一种补体C5的强效特异性抑制剂,能够抑制C5的切割,进而减缓AMD的进展。
目前,眼科创新药物研发中,已有一些补体药物上市,包括依库珠单抗(Eculizumab)、可伐利单抗(Ravulizumab)、阿柏西普(Aflibercept)、Avacincaptad Pegol (ACP)、IBI302 (Efdamrofusp Alfa)等。这些药物的上市为眼科疾病治疗带来了新的选择,尤其是在补体系统介导的疾病中显示出了显著的疗效。
目前,抗VEGF药物仍是wAMD等在内眼底新生血管病治疗的主旋律,实现了大多数眼底新生血管病患的视力改善,使原来几乎不能治疗的眼底疾病得到了有效控制和治疗。
相比之下,占到AMD80%以上的干性AMD市场仍处于空白,目前尚无任何有效治疗和预防药物。补体药物作为当下集中干性AMD治疗中坚力量,在通过临床验证之后,等待的将是4、5倍于wAMD的巨大市场。那么补体药物会开启抗VEGF药物之后的下一个热潮吗?未来值得期待。
国内生物类似药进展较快,创新药研发仍存挑战
近年来,国内在眼科生物类似药方面的研发进展迅速,尤其是在抗VEGF药物领域,国内已有几款生物类似药获批上市,比如齐鲁制药的雷珠单抗生物类似药QL1205。此外,信达生物、科伦药业等也在积极布局眼科用药领域,有多款1类新药和首仿药在研。
尽管在生物类似药方面取得进展,但国内在眼科创新药研发方面与美国相比仍存在一定差距,眼科新药研发格局也截然不同。
据此前动脉网调研,美国眼科药物市场起步早,经过一系列并购整合,美国的眼科药物研发企业聚焦且头部化,不论是小分子、大分子还是基因药物,基本集中在诺华、罗氏、博士伦等大企业中。
中国则不同,近年来随着资本介入、优秀科学家回国创业,中国眼科新药企业如雨后春笋般纷纷涌出,各项专利技术分散在各个小公司手中,每个细分赛道上都有优质的企业,如小分子赛道的锐明新药、维眸生物,大分子赛道有信达、康弘药业等。换言之,中国还没有产生真正的头部眼科创新药企业。
同时,由于中国眼科创新药赛道仍处于起步阶段,也就不可避免地存在着一些挑战。首先在资本层面,国内眼科创新药研发费用主要来自投资机构,而国内投资机构相对更趋避风险。这导致目前在研的眼科创新药基本都是“正风险”,以外部引进为主,缺乏自主创新,很少开发真正意义的first in class药物。这一策略虽然能在短时间内取得一定成绩,但长期来看并没有解决基础技术问题,加大自主创新力度仍然迫在眉睫。
其次在监管审批层面,中国药监局对眼科创新药赛道法规还在逐渐完善中,审批沟通环节成了制约研发速度的重要因素。目前美国有成熟的眼科创新药法规体系,而中国药监局在湿性黄斑性病变、干眼症等眼科创新药审批上缺乏经验,审批速度较慢,这对企业的研发进度和市场准入构成了挑战。
此外,针对更为前沿的细胞基因治疗等领域,因国内缺乏相关的产品,导致目前市场上的监管、审批等法律法规尚不明晰,也会给走在前端的企业带来一定挑战。
最后,从企业角度来说,眼科药物赛道参与者渐多,如何找到准确的定位和擅长的方向,选择合适的疾病领域、商业运营、研发注册策略。此外,从公司策略来讲,外部引进只是辅助手段,最重要的还是自研能力。需要给予研发风险较高的first in class药物更多信心和耐心,助力自主研发创新,吸引更多优秀的科学家投入眼科创新药赛道。
未来,随着中国眼科创新人才越来越多,行业越来越规范,中国与美国的眼科创新药研发差距将越来越小,各种药物、机制、疗法将不断涌现,细分赛道呈现出百花齐放的新局面,最终形成一个健康的眼科创新药发展体系。我们拭目以待。